ПОДЯКА
Науковим закладам, представники яких брали участь у створенні Програми:
Дніпропетровська медична академія МОЗ України (ректор —Дзяк Г.В., акад. АМН України, проф., д-р мед. наук);
Інститут медицини праці АМН України (директор — Кундієв Ю.І., акад. НАН і АМН України, проф., д-р мед. наук);
Львівський національний медичний університет ім. Данила Галицького (ректор — Зіменковський Б.С., акад. АН ВШ України, проф., д-р філос. наук);
Національна академія післядипломної освіти
ім. П.Л. Шупика (НМАПО)(ректор — Вороненко Ю.В., чл.-кор. АМН України, проф., д-р мед. наук;
Національний медичний університет ім. О.О. Богомольця МОЗ України (ректор — Москаленко В.Ф., чл.-кор. АМН України, проф., д-р мед. наук);
Одеський державний медичний університет (ректор — Запорожан В.М., акад. АМН України, проф., д-р мед. наук);
Український інститут громадського здоров’я МОЗ України (директор — Пономаренко В.М., проф., д-р мед. наук).
Громадським організаціям, представники яких брали участь у створенні Програми:
Асоціація паліативної медицини (президент — Мартинюк-Гресь С.Д.);
Всеукраїнська рада захисту прав і безпеки пацієнтів (віце-президент — Сердюк В.Г., Солоп Л.);
Українська медико-правова асоціація (президент — Гревцова Р.Ю., канд. юр. наук).
Обласним управлінням охорони здоров’я, представники яких брали участь у створенні Програми:
Управління охорони здоров’я Харківської держадміністрації (начальник управління — Волос Б.О., заступник начальника управління — Сіроштан Г.М.);
Управління охорони здоров’я Житомирської держадміністрації (начальник управління — Толстанов О.К., заступник начальника управління — Торбас О.М.);
Управління охорони здоров’я Полтавської держадміністрації (начальник управління — Лисак В.П., заступник начальника управління — Брєдіхіна А.М.).
СПИСОК СКОРОЧЕНЬ
| АСКЯ | — | автоматизована система контролю якості |
| ІЯ | — | індикатори якості |
| КР | — | клінічні рекомендації |
| КСГ | — | клініко-статистичні групи |
| ЛКП | — | локальні клінічні протоколи |
| МЕС | — | медико-економічний стандарт |
| МКР | — | модель кінцевих результатів |
| МОЗ | – | Міністерство охорони здоров’я |
| МС | — | медичний стандарт |
| НДІ | — | науково-дослідний інститут |
| НСП | — | Національне стратегічне планування |
| ЦКЯ і РНМС | — | Центр контролю за якістю і розвитку національних медичних стандартів |
СТИСЛИЙ ВИКЛАД КЛЮЧОВИХ ПУНКТІВ
Програма НСП розвитку системи МС, зокрема стандартів медичної допомоги, спрямована на удосконалення існуючої в Україні системи. Це зумовлює чітке визначення її цілей і завдань, функцій і організації на основі використання сучасної науково-обгрунтованої методики створенняКР/МС в Україні.
Слід зазначити, що ці наукові підходи щодо створення КР/МС розроблені і викладені у «Посібнику для розробників клінічних рекомендацій/медичних стандартів» (2006 р.) (далі — Посібник). Програма НСП розвитку системи стандартизації медичної допомоги є концептуальним документом розвитку системи медичної стандартизації, що спирається на методичну основу, зазначену у Посібнику. Саме тому ці два документи необхідно розглядати у взаємозв’язку.
Програма НСП розроблена на період 2006–2016 рр. із зазначенням поетапної реалізації і термінів впровадження її основних позицій.
Життєздатність і успішність впровадження Програми залежить від виконання ряду умов:
• створення стратегії планування і розвитку системи охорони здоров’я з чітко визначеною політико-економічною філософією;
• прийняття МОЗ України запропонованої у Посібнику методики розробки КР/МС і цієї Програми з НСП розвитку системи МС в Україні;
• створення функціонально-організаційної структури системи медичної стандартизації зі всіма її елементами, зокрема з ЦКЯ і РНМС при Укра-
їнському інституті громадського здоров’я МОЗ України (з подальшою його трансформацією в незалежний Державний центр зі стандартизації медичної допомоги);
• забезпечення фінансування діяльності ЦКЯ і РНМС;
• збільшення ролі й активної участі професійних медичних організацій і інституту головних позаштатних спеціалістів МОЗ України в процесі реалізації національної стратегії розробки/адаптації КР/МС і їх впровадження.
Головними задачами НСП розвитку системи МС в Україні є:
• прийняття і використання міжнародних термінів, що релевантні до процесу стандартизації;
• удосконалення існуючої системи стандартизації медичної допомоги на основі:
– ефективної діяльності нещодавно створеного ЦКЯ і РНМС в структурі Українського інституту громадського здоров’я МОЗ України, що включає формування політики планування, розробки, експертизи, аудиту і моніторингу МС;
– використання методики створення КР/МС із системою доказів ефективності запропонованих технологій;
– залучення професійних організацій, головних позаштатних спеціалістів МОЗ України, лікарів-практиків, представників пацієнтів, юристів, економістів та ін. в робочі групи зі створення КР/МС;
• розробка галузевого класифікатора медичних послуг;
• розробка Національного формуляра лікарських засобів;
• удосконалення нормативно-правової бази в системі МС;
• розробка ІЯ надання медичної допомоги на національному рівні;
• впровадження методики з розрахунку вартості медичних послуг;
• підвищення рівня підготовки кадрів в системі охорони здоров’я з проблеми МС;
• розвиток стратегії інформування громадськості щодо впровадження нових форм надання медичної допомоги.
ВСТУП
Метою Програми є створення стійкої і ефективної системи стандартизації медичної допомоги для населення України.
Створення такої системи дає можливість підвищити ефективність медичної допомоги населенню на основі використання медичних технологій і лікарських засобів, результативність яких підтверджена науково обгрунтованою медичною практикою.
Більше того, наявність МС, розроблених з урахуванням оцінки ефективності технологій і їхньої вартості, дозволяє реалізувати право населення на отримання якісної медичної допомоги.
Впровадження уніфікованої системи збільшує можливості раціонального управління фінансовими, кадровими, матеріально-технічними ресурсами, підсилює роль і вплив населення на формування регіональної політики в системі охорони здоров’я, зменшує фінансовий тягар на пацієнтів і їх сім’ї.
Використання належної медичної практики, нормативно затвердженої на національному рівні, не тільки покращує результат медичного втручання, але й підвищує соціальний, професійний захист медичних працівників, створює умови для формування партнерських відносин між лікарем і пацієнтом, дозволяє пацієнтам брати участь у процесі прийняття рішень.
Створення НСП розвитку системи МС в Україні на перспективу десяти років з використанням нового методичного рівня розробки МС дозволить Україні гармонізувати національну систему стандартизації з європейською, яка побудована на науково-доказовій методиці створення КР. Українська система охорони здоров’я також може мати КР/МС такого рівня, при цьому не долаючи повний (витратний) цикл створення цих документів. Таку можливість надає запропонована у Посібнику методика адаптації КР (до особливостей організації системи надання медичної допомоги), створених у провідних наукових центрах світу [1, 2].
В той же час необхідно усвідомлювати, що фінансові можливості української системи охорони здоров’я будуть природним чином обмежувати можливості створення «ідеальної» системи стандартизації, і тільки підвищення показників економічного розвитку країни дозволить подолати подібні бар’єри в майбутньому.
ГЛОСАРІЙ
У Програмі представлені загальноприйняті у міжнародній практиці тлумачення ряду термінів і понять, які використовуються в сфері медичної стандартизації.
Клінічні рекомендації (КР) — це твердження, розроблені на основі визначеної методології, для допомоги лікарю і пацієнту у прийнятті рішення щодо надання раціональної медичної допомоги в різних клінічних випадках [3, 5].
Медичні стандарти (МС) — нормативний документ, який визначає перелік правил, норм та вимог щодо надання якісної медичної допомоги і є своєрідним рівнем відповідності індикатору чи критерію оцінки з низьким ступенем свободи
[3, 4].
Клінічний протокол (КП) — технічний нормативний акт, який визначає вимоги щодо надання медичної допомоги пацієнту при певному захворюванні, синдромі. В клінічній ситуації КП є деталізованою інструкцією чи/та правилами реалізації етапів надання медичної допомоги і безпосередньо пов’язаний із клінічними рекомендаціями, розробленими на принципах доказової медицини [7–12].
Індикатор якості (ІЯ) — показник, що визначається ретроспективно для оцінки якості наданої медичної допомоги, відносно якого існують докази чи консенсус щодо його безпосереднього впливу на якість медичної допомоги [3].
Вартість — фактичні витрати (у грошовому вимірі), що здійснені в процесі надання продукту або послуги охорони здоров’я [6].
Ефективність витрат (cost-effectiveness efficiency) досягається при оптимальному співвідношенні отриманих результатів і витрачених ресурсів [6].
Аналіз результативності витрат (cost-effectiveness analysis) — метод оцінки ефективності альтернативних рішень у співвідношенні витрат у грошовому вимірі і результатів змін, що сталися у здоров’ї в кількісному, але не в грошовому вимірі (наприклад, в кількості врятованих життів або кількості днів без захворювання). Порівнюються витрати, що пов’я-
зані з досягненням певного результату при використанні різних видів втручань. Такі порівняння можуть здійснюватися між аналогічними втручаннями (наприклад, між застосуванням двох різних препаратів для лікування гіпертензії) або між різними видами втручань (наприклад, між фармакотерапією і хірургічним втручанням при ішемічній хворобі серця) [6].
Клінічний аудит (КА) — це процес підвищення якості, метою якого є поліпшення результату надання медичної допомоги пацієнтам за допомогою систематичної перевірки наданої медичної допомоги з використанням чітких критеріїв і подальшим внесенням змін.
Елементи структури, процесу і результату медичної допомоги перевіряються і мають систематично ретроспективно оцінюватись за допомогою чітко сформульованих критеріїв. Після визначення необхідних для підвищення якості надання медичної допомоги перетворень їх використовують на індивідуальному, командному або організаційному рівнях. Далі здійснюється проспективний моніторинг для підтвердження того, що медична допомога, яка надається, стає якіснішою [3].
А. СУЧАСНА СИТУАЦІЯ У СФЕРІ МЕДИЧНОЇ СТАНДАРТИЗАЦІЇ В СИСТЕМІ ОХОРОНИ ЗДОРОВ’Я УКРАЇНИ
Процес стандартизації в системі охорони здоров’я України розпочався в середині 80-х років минулого сторіччя із впровадження в охорону здоров’я принципів нового господарчого механізму. Цей процес характеризувався розробкою КСГ і МЕС, впровадженням АСКЯ. Однак відсутність економічних механізмів і ринкових відносин уповільнила подальший розвиток цього процесу. Розвиток стандартизації в медицині активізувався в умовах незалежної України як країни, що прагнула визначити необхідний рівень і обсяг медичної допомоги з використанням медико-технологічних стандартів і впровадити систему обов’язкового медичного страхування.
Першою галузевою розробкою медичних стандартів в системі охорони здоров’я країни були «Тимчасові галузеві уніфіковані стандарти медичних технологій діагностично-лікувального процесу стаціонарної допомоги дорослому населенню в лікувально-профілактичних закладах України та Тимчасові стандарти обсягів діагностичних досліджень, лікувальних заходів та критеріїв якості лікування дітей» (наказ МОЗ України від 27.07.98
№ 226). Стандарти були переліками діагностичних і лікувальних процедур із зазначенням термінів лікування і очікуваного результату. В подальші роки стандартизація в медицині активно розвивалась як на рівні галузі, так і на рівні окремих медичних закладів, наукових організацій, лікарняних кас.
Про це свідчать подальші розробки, зокрема МС амбулаторно-поліклінічної допомоги, що були затверджені наказом МОЗ України від 28. 12. 2002 р. № 507 «Про затвердження нормативів надання медичної допомоги та показників якості медичної допомоги».
Фахівці, що займались питаннями стандартизації, використовували у розробках експертний метод або дані результатів окремих контрольованих досліджень, що публікувалися в наукових медичних виданнях або ж були представлені на сайтах в інтернеті.
Подальший розвиток стандартизації в медицині стимулювало прийняття Закону України від
05. 10. 2000 р. № 2017-ІІІ «Про державні соціальні стандарти та державні соціальні гарантії».
Незважаючи на наявність в охороні здоров’я України великої кількості розроблених стандартів (у вигляді переліків медичних послуг) і протоколів лікування (у вигляді детальних настанов з лікувально-діагностичної тактики, які мають статус МС), якісний рівень цих розробок порівняно з міжнародною практикою недостатній.
Практично відсутня система впровадження МС і структура, яка б здійснювала координацію цього процесу.
Міжнародний досвід свідчить, що більшість МС, розроблених на основі підготовлених КР, грунтуються на систематичних оглядах високоякісних (рандомізованих) клінічних досліджень і мають певну градацію за силою доказів. В КР представлена належна «еталонна» медична практика з діагностики і лікування певного захворювання.
На рівні національної системи охорони здоров’я при потребі може створюватись МС, який є набором критеріїв якості надання медичної допомоги з урахуванням можливостей системи охорони здоров’я країни.
Іншими словами, належна медична практика, що представлена в КР, обмежується реально можливою допомогою для громадян певної держави, і цю функцію виконує МС.
В лікувальному закладі для лікарів-практиків створюються клінічні протоколи лікування, які відображають особливості організації медичної допомоги в закладі, зокрема маршрут пацієнта, при цьому забезпечують досягнення критеріїв якості, що представлені на національному рівні в МС.
На жаль, на сьогодні зазначена практика створення МС в Україні відсутня і певна кількість діагностичних і лікувальних втручань із сумнівною або непідтвердженою ефективністю представлена у стандартах/протоколах, що затверджуються і викори-
стовуються на практиці.
Слід зазначити, що відповідно до потреб медичних спеціалістів і професійних організацій певна кількість КР, що видані різними країнами, перекладається українською мовою. Безумовно, ці документи мають важливу освітню цінність, проте вони не можуть повноцінно використовуватись в українській системі охорони здоров’я без адаптації.
Для побудови сучасної системи надання медичної допомоги, яка б опиралася на принципи доказової медицини і клінічної епідеміології, необхідно визначити єдиний підхід до тлумачення основних понять, що стосуються МС. І найголовніше — розробити і затвердити методику створення МС, яка б відповідала встановленій міжнародній практиці, що заснована на доказовій медицині і при цьому використовувала б досвід України в плані організації підготовки МС.
Для вирішення поставленого питання в 2002 р. МОЗ України представило в Європейську комісію технічне завдання, в якому окремим важливим завдання зазначена розробка науково обгрунтованої методики створення МС на основі міжнародних підходів.
З 2004 р. в цьому напрямку почав працювати проект Європейського Союзу (ЄС) «Підтримка розвитку системи медичних стандартів в Україні».
Основними передумовами для реалізації завдань проекту в Україні слугували такі чинники:
– постійне збільшення потреби населення в медичній допомозі і її якості;
– недостатнє фінансування системи охорони здоров’я;
– нераціональне і неефективне використання наявних ресурсів системи охорони здоров’я;
– вагома частка необгрунтованих і/або неефективних медичних втручань в системі охорони здоров’я;
– стрімке збільшення в практичній медицині кількості нових медичних технологій і лікарських засобів;
– відсутність консенсусу по ключових питаннях розвитку системи МС;
– необхідність використання системи доказів у щоденній медичній практиці для вибору ефективних технологій.
При наявності великої потреби створення сучасної політики медичної стандартизації в охороні здоров’я України існують і певні перешкоди для її реалізації:
– відсутність єдиної загальнонаціональної політики системи МС в Україні, що опирається на визнані світові підходи розвитку системи — доказову медицину;
– відсутність ефективної організаційно-методичної структури для контролю якості і МС;
– відсутність галузевих класифікаторів і національного формуляра лікарських засобів;
– відсутність системи розроблених ІЯ і очікуваних результатів як для аудиту виконання безпосередньо МС, так і для оцінки показників роботи окремих спеціалістів;
– відсутність єдиного понятійного апарату;
– дезінтеграція в системі управління контролю якості медичної допомоги України;
– практика розробки МС у вигляді переліків втручань, широке використання експертного методу при створенні МС на основі консенсусу визнаних авторитетів-клініцистів, провідних НДІ як медичних шкіл тощо.
Складність ситуації в Україні не тільки в тому, що для створення МС відсутня методика, що грунтується на принципах доказової медицини і клінічної епідеміології. А ще й в тому, що замовлення теми, написання стандарту, його затвердження і впровадження зосереджено в одних руках — МОЗ України. Роль медичних професійних асоціацій в цьому процесі ще недостатня, проте в останні роки вона збільшується.
Така ситуація не відповідає європейським підходам до створення стандартів медичної допомоги. Відповідно до міжнародної практики, що склалася в багатьох країнах світу, замовником, виконавцем і контролером МС є різні незалежні структури. Якщо уявити систему стандартизації медичної допомоги України з використанням міжнародних підходів, то замовником МС має виступити МОЗ України, розробником — мультидисциплінарні групи, які включають професійні асоціації, представників науково-дослідних установ тощо. У своїй роботі вони керуються чіткою методологією розробки, як передбачено Посібником.
Б. ГОЛОВНІ НАПРЯМКИ УДОСКОНАЛЕННЯ СИСТЕМИ СТАНДАРТИЗАЦІЇ МЕДИЧНОЇ ДОПОМОГИ В УКРАЇНІ
1. Організація і підтримка створення структури для розвитку МС
Мета стандартизації медичної допомоги — це досягнення встановлених критеріїв якості медичної допомоги за допомогою ефективного використання медичних ресурсів в умовах обмежених фінансових можливостей.
Завдання стандартизації медичної допомоги — розробка/адаптація КР на основі доказової медицини з подальшою розробкою МС і локальних протоколів лікування.
Організація системи визначається залежно від поставленої мети, а її створення передбачає, що всі елементи системи функціонально пов’язані між собою.
Представлена в цьому розділі система побудована з урахуванням історичного розвитку медичної стандартизації в Україні, в той же час на перспективу розвитку в систему включені стратегічні напрямки і механізми, що дозволять гармонізувати українську систему медичної стандартизації з міжнародною.
Як представлено у Посібнику, обов’язковими компонентами МС повинні бути:
А. Загальна частина. ВступБ. Стандарт
(розроблений на основі адаптованих КР на підставі даних доказової медицини)
В. АлгоритмГ. Опис особливостей процесу надання допомоги
Д. Індикатори якості Е. Література
Розділ Б. Стандарт створюється з урахуванням наукових доказів, що викладені у КР, розроблених або адаптованих. В розділі представлені критерії, що поділяються на:
– обов’язкові (мінімальний рівень, якого можна досягти, нижче за який медична допомога не може надаватися);
– бажані (розширений перелік, але з урахуванням ефективності втручань).
Кожен з цих компонентів повинен мати розшифроване формулювання дій медичного персоналу при наданні допомоги, їх обгрунтування, що опирається на КР, а також критерії оцінки дій.
На основі розроблених МС здійснюється розрахунок їх вартості за затвердженою МОЗ України методикою. Використовуючи дані розрахунки, міністерство визначає мінімальну фінансову потребу на лікування певного виду захворювання для населення України.
У запропонованій системі стандартизації медичної допомоги передбачено, що на основі затверджених на національному рівні МС, в яких визначені критерії досягнення результату національного рівня, на регіональному рівні (обласними управліннями охорони здоров’я, медичними закладами) створюються локальні клінічні протоколи для первинного і вторинного рівнів надання медичної допомоги.
1.1. Функціонально-структурна схема системи медичної стандартизації
Для ефективної роботи національної системи дуже важливим є те, щоб всі інституції і організації, що мають відношення до МС, були залучені в систему стандартизації медичних послуг.
Функціонально-структурна схема системи представлена на рисунку. Відповідно до даної схеми МОЗ України є ключовим для розвитку системи стандартизації медичної допомоги. МОЗ України делегує свої повноваження Українському інституту громадського здоров’я для координації діяльності з розробки КР/МС. За ініціативою проекту вже тепер в структурі інституту створений ЦКЯ і РНМС. Діяльність центру по адаптації КР/створенні МС у майбутньому буде трансформована в роботу з безпосереднього створення КР, оновлення і перегляду застарілих КР.
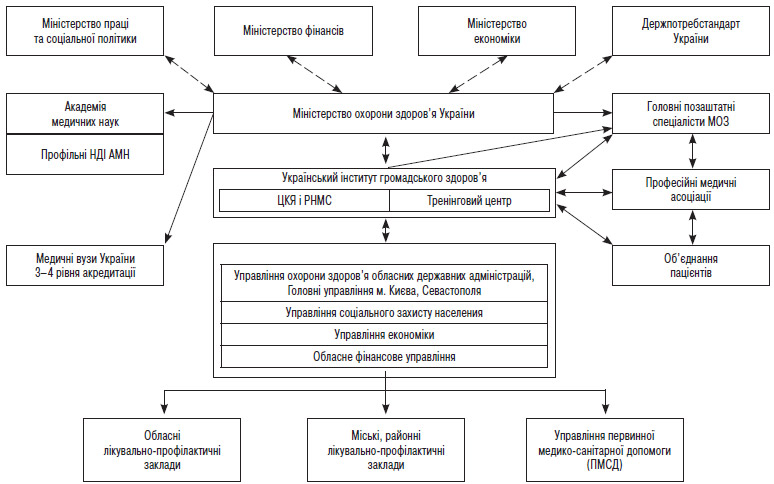
Рис. 1. Функціонально-структурна схема системи медичної стандартизації
Розробка МС повинна виконуватися за методикою, що представлена у Посібнику, за умови його затвердження/схвалення МОЗ України.
Сутність запропонованої методики полягає в адаптації до системи охорони здоров’я України вже існуючих у світі (витратних у фінансовому сенсі) КР належної медичної практики з подальшою розробкою на їхній основі МС і ЛКП лікування.
У Посібнику представлений процес підготовки даних документів, починаючи з вибору теми, створення робочих груп до впровадження і аудиту цього процесу.
Формування складу робочих груп зі створення МС повинно здійснюватись ЦКЯ і РНМС, який є відповідальним за повне представництво всіх необхідних учасників для розробки, відповідно до методології. Стратегія розвитку системи МС в Україні спрямована на обов’язкове залучення до процесу розробки КР/МС головних позаштатних спеціалістів МОЗ України, представників професійних медичних асоціацій, лікарів загальної практики, сімейних лікарів, фармацевтів, юристів, соціальних робітників, медичних сестер, пацієнтів тощо.
Установи, що беруть участь у процесі розробки КР/МС, делегують зазначених спеціалістів і представників у робочі групи ЦКЯ і РНМС і самостійно оплачують їх фінансові витрати, що має враховуватись у бюджеті цих закладів.
Терміни розробки, залучення професійних асоціацій, спеціалістів інших закладів, списки зовнішніх і внутрішніх рецензентів визначаються відповідним наказом Українського інституту громадського здоров’я і відповідним положенням інституту щодо функціонування ЦКЯ і РНМС.
МС в Україні має бути галузевим документом, в розробці якого у складі мультидисциплінарної групи можуть брати участь представники міністерств економіки, фінансів, Міністерства праці і соціальної політики в контексті використання і участі соціальних служб в реалізації МС в питаннях нагляду, реабілітації і працевлаштування пацієнтів та ін.
1.2. Теперішній і майбутній статус ЦКЯ і РНМС та його роль в системі медичної стандартизації
В теперішній час статус ЦКЯ і РНМС регламентується відповідним Положенням, що затверджений МОЗ України.
ЦКЯ і РНМС працює в тісному співробітництві з тренінговим центром, який також створений при Українському інституті громадського здоров’я. ЦКЯ і РНМС реалізує освітні програми для організаторів охорони здоров’я, лікарів-практиків з питань доказової медицини, сучасних підходів до створення і впровадження МС.
Створення такого центру, безумовно, є прогресивним кроком у розвитку системи медичної стандартизації в Україні. Однак, як свідчить європейський досвід, він має бути незалежною структурою самоврядування.
На сьогодні залежність ЦКЯ і РНМС від міністерства дозволяє лише реагувати на завдання, що надходять з відомства. В такій ситуації ЦКЯ і РНМС не може ініціативно розвивати процес стандартизації, створювати нормативи високої якості, через що присутній «конфлікт інтересів».
Відповідно до запропонованої функціонально-структурної схеми системи медичної стандартизації діяльність ЦКЯ і РНМС полягає у формуванні політики планування, розробки МС та їх експертизи і надання рекомендацій з розробки ЛКП за потребою регіональних закладів охорони здоров’я. Подібним чином новий центр міг би в майбутньому виконувати роль аудиту національних індикаторів після того як вони будуть створені.
Доцільне активне співробітництво ЦКЯ і РНМС з професійними медичними асоціаціями у питанні розробки МС, а також з міжнародними організаціями, які займаються питаннями розробки КР/МС. Українському інституту громадського здоров’я рекомендується і в подальшому розвивати діяльність міжнародного відділу, який вже існує в структурі інституту. Його роль полягає у розвитку і підтримці медичних закладів з міжнародними організаціями, такими як QIS-SIGN і NICE (Великобританія) і NIVEL (Нідерланди) як частина його роботи з розвитку МС.
Фінансування процесу розробки КР/МС здійснюється відповідно до бюджету Українського інституту громадського здоров’я, в структурі якого створені ЦКЯ і РНМС та тренінговий центр. В подальшому передбачається, що ЦКЯ і РНМС стане незалежною структурою, наприклад буде трансформований у Державний центр зі стандартизації медичної допомоги відповідно до міжнародної практики.
Необхідна розробка бізнес-плану Українського інституту здоров’я відносно майбутніх і можливих сфер розвитку і фінансування МС.
2. Заходи реалізації і підтримки. Створення можливостей2.1. Заходи, що підтримують процес
У цьому відношенні національні МС безпосередньо стосуються всіх аспектів системи охорони здоров’я: надання медичної допомоги на всіх рівнях (первинному, вторинному і третинному), використання лікарських засобів, ефективність яких підтверджена доказовою медициною, ефективних (з позиції витрати – результат) діагностичних процедур і медичних технологій, робочої сили і організації допомоги. МОЗ України має переглянути ту частину існуючої структури, яка стосується планування стратегії охорони здоров’я, тому що в теперішній час в структурі відомства не існує інституції «прикриття», яка наділена повноваженнями офіційного міждепартаментного координатора функцій всіх відділів міністерства стосовно довгострокової стратегії охорони здоров’я.
2.2. Удосконалення законодавчо-нормативних основ стандартизації медичної допомоги
Для ефективної діяльності системи медичної стандартизації необхідно виконати такі завдання:
1. Розробити Глосарій термінів, що релевантні для процесу стандартизації. Важливим моментом в розробці такого документа є прийняття міжнародних термінів, що використовують в цій сфері.
2. Створити єдиний реєстр — класифікатор простих, складних і комбінованих медичних послуг. Такий документ в теперішній час відсутній. Однак необхідний для подальшого розвитку системи стандартизації і в умовах медичного страхування. Слід зазначити, що відсутність реєстру (переліку) медичних послуг ініціювало створення таких переліків для нозологічних форм під виглядом МС, що суперечать поняттю таких стандартів у міжнародній спільноті.
3. Створити і щорічно поновлювати Національний формуляр лікарських засобів. Формуляр має бути національним, включати лікарські засоби, ефективність яких підтверджена науковими доказами. Однією з умов створення формуляра є подання фізико-хімічних назв лікарських засобів, а не використання торгових.
4. Створити національний систематично розроблений або адаптований документ з переліком ІЯ для моніторингу, аудиту і оцінки використання МС і ефективності роботи деяких спеціалістів.
5. Створити єдиний реєстр лікарських спеціальностей, що має бути пов’язаний з базою даних всіх зареєстрованих фахівців, що працюють в системі охорони здоров’я.
6. Враховуючи сучасні вимоги, внести зміни до «Концепції державної політики інформатизації охорони здоров’я України» і відповідних положень до проекту «Державної програми інформатизації галузі охорони здоров’я України».
7. Підготувати і подати на розгляд до Верховної Ради проекти Законів України про медичну етику, права пацієнта, професійні медичні асоціації тощо.
8. Необхідно здійснити перегляд критеріїв (умов) державної акредитації лікувально-профілактичних закладів України, а також систему ліцензування спеціалістів, що надають медичну допомогу. Міжнародна практика організації діяльності лікувального закладу і лікаря грунтується на тому, що кожен із цих суб’єктів має свою ліцензію на право діяльності і акредитацію як показник рівня якості.
9. Необхідно переглянути табелі забезпеченості лікувально-профілактичних закладів з урахуванням нових нормативів — МС, що розроблені за принципами доказової медицини.
10. У майбутньому для забезпечення ефективного розвитку системи стандартизації медичної допомоги доцільно створити структуру з оцінки медичних технологій. Міжнародна практика свідчить, що відбір медичних технологій з урахуванням параметрів ефективність – вартість дозволяє раціонально використовувати ресурси національних систем охорони здоров’я.
2.3. Програмно-інформаційна підтримка МС
Реформування системи охорони здоров’я України неможливе без корінної зміни управління та організації системи. Важливою складовою цього процесу є заміна паперової технології ведення документообігу на електронну систему.
Впровадження МС, що є основною метою проекту ЄС в Україні «Підтримка розвитку системи медичних стандартів в Україні», не буде ефективно реалізовуватися без багатофункціональної інформаційної системи.
Інформаційні технології насамперед інструмент організаційної перебудови діяльності установи (закладу) охорони здоров’я. По-друге, це один із механізмів підвищення ефективності та якості лікувально-діагностичного процесу. По-третє, це один із механізмів оптимізації процесу управління діяльністю медичної установи (закладу). Інформаційні технології ефективно підтримують планово-фінансову діяльність, а також можуть використовуватися для підтримки процесу підвищення кваліфікації медичного персоналу.
Запровадження МС потребує низки організаційних заходів, за допомогою яких можна зробити цей процес більш якісним та ефективним. Насамперед це стосується отримання достовірної інформації про захворюваність у даному регіоні, перебіг хвороб та методи їх діагностики та лікування. А це можна реалізувати тільки за наявності медичного реєстру пацієнтів. Спираючись на таку інформацію, можна розробляти чи удосконалювати МС для всіх рівнів охорони здоров’я, починаючи з рівня МОЗ України (КР і МС) і закінчуючи рівнем медичного закладу (ЛКП). По-друге, запровадження МС безперечно викличе збільшення документообігу на всіх рівнях галузі. Це пов’язано як із процесом реєстрації медичної інформації, так і заходами з контролю якості за наданням медичної допомоги, тобто додержанням МС. По-третє, крім моніторингу за дотриманням МС, необхідно реєструвати і надані медичні послуги, що пов’язано як з обрахуванням вартості наданої медичної допомоги, так і визначенням переліку медичних послуг, що повинні бути обов’яз-
ковими при впровадженні МС.
Ось чому основним завданням при інформатизації стане розробка інформаційних систем для підтримки цих процесів на основі електронного медичного документа, де б реєструвались всі події, пов’язані з наданням медичної допомоги пацієнту, а вже з цього документа формувалися при необхідності ті облікові та звітні форми, що вимагає державна статистика та МОЗ України.
Виходячи з цього, такі інформаційні системи повинні відповідати таким вимогам:
– бути комплексними, тобто підтримувати всі технологічні процеси, що пов’язані з впровадженням МС;
– бути мережевими, що надасть можливість підтримувати загальні бази даних;
– використовувати єдині класифікатори та довідники для забезпечення уніфікації реєстрації медичної інформації;
– працювати за єдиними стандартами передачі медичної інформації, що дозволить підтримувати єдиний медичний інформаційний простір;
– мати єдиний інтерфейс, що стосується представлення МС;
– мати засоби захисту персоніфікованої інформації.
При розробці подібних інформаційних систем необхідно застосовувати міжнародні стандарти та інші нормативні документи, узгоджені МОЗ України та Держпотребстандартом України, що гармонізуються в Україні (класифікатор медичних послуг, процедур та операцій, Health Level 7, DICOM-III тощо).
2.4. Підготовка кадрів в системі охорони здоров’я України з проблеми МС
Стратегічним напрямком у підготовці медичних кадрів має стати впровадження в освітній процес основ доказової медицини, яку слід розглядати як напрямок медичної науки і клінічної практики, що грунтується на бездоганній медичній інформації й орієнтується на підвищення рівня медичних досліджень.
Результатом такої підготовки стане підвищення якості діагностики, профілактики, лікування і прогнозу захворювань, оптимізація діяльності органів державної системи охорони здоров’я в контексті сучасної медичної практики як методичної основи формування нового мислення лікаря, що направлене на застосування світового досвіду клінічної практики, яка щоденно удосконалюється новими досягненнями медичної науки.
Підвищення кваліфікації лікарів має включати основи клінічної епідеміології, вивчення принципів доказової медицини, проведення клінічного аудиту.
Дуже важливим є обмін інформації щодо різних варіантів лікування між лікарем і пацієнтом. Цей аспект медичної допомоги визнано у Великобританії Загальною медичною Радою (General Medical Council) кодексом належної медичної практики в етичній і професійній поведінці для всіх лікарів і підкреслює важливість навчання комунікативним навичкам для всіх професіоналів системи охорони здоров’я.
2.5. Громадські професійні організації та їх роль у процесі медичної стандартизації
В останні роки в Україні значною мірою активізувалась діяльність професійних медичних асоціацій, що спрямовувалась на підвищення якості медичної допомоги, професійного захисту медичних працівників, підвищення їх кваліфікації, частина з яких бере активну участь у міжнародному співробітництві з відповідними професійними асоціаціями.
Враховуючи досвід роботи таких організацій за кордоном, їхню активну участь у розробці нормативних документів з організації якісної медичної допомоги, необхідно заохочувати професійні медичні асоціації в Україні до створення КР/МС, до їхнього впровадження і супроводження.
Через професійні організації дуже важливо мати партнерські відносини і членство у провідних міжнародних професійних організаціях, а також у світових центрах з розробки КР/МС, наприклад таких як National Institute for Health and Clinical Excellence (NICE), Scottish Intercollegiate Guidelines Network (SIGN) та ін.
Необхідно постійно збільшувати роль професійних медичних асоціацій і лікарів-практиків у створенні КР/МС. Доцільно активно використовувати з’їзди лікарів, асоціацій як трибуну для поширення інформації щодо розроблених, переглянутих, оновлених проектів КР.
Новим напрямком у процесі розробки КР/МС має стати співробітництво з громадськими об’єд-
наннями пацієнтів. Включення пацієнтів до робочих груп з розробки, адаптації, впровадження КР/МС, їх участь у пропаганді здорового способу життя, профілактиці захворювань.
3. Організація і управління процесом впровадження МС3.1. Система впровадження стандартів надання медичної допомоги
Процесом впровадження МС в систему охорони здоров’я повинні керувати МОЗ України і ЦКЯ і РНМС. Система впровадження МС концептуально і нормативно має бути представлена МОЗ України, в якому необхідно створити структуру, що буде опікуватися цим питанням, наприклад Комісію із впровадження МС. Діяльність Комісії полягає у поширенні МС серед медичних працівників, визначенні термінів впровадження, створенні системи контролю за впровадженням в регіонах, системи інформування населення та ін.
Комісія має рекомендувати освітні програми з питань впровадження МС в систему охорони здоров’я України, інформувати населення через засоби масової інформації про створення нових МС.
Впровадження МС, ЛКП в регіонах регламентується наказом обласних управлінь охорони здоров’я. Відповідальність за розробку ЛКП, їх впровадження, аудит і всю діяльність щодо моніторингу повністю покладають на обласні управління охорони здоров’я.
Діяльність обласних управлінь з питань впровадження нормативів взаємопов’язана з Комісією із впровадження МС при МОЗ України. Комісія інформує обласні управління щодо наступного випуску нових МС, обласні управління охорони здоров’я займаються підготовкою медичної громадськості до процесу впровадження (проведення тренінгів, інформування громадськості), підготовкою звітів для комісії про результати впровадження, проводять локальний аудит, співпрацюють з професійними організаціями.
ЛКП затверджують відповідні управління охорони здоров’я регіонів. МС, ЛКП є обов’язковими для виконання керівниками лікувально-профілактичних закладів.
3.1.1. Забезпечення технології розробки ЛКП в регіонах
Протоколи не є науковими документами, вони повністю грунтуються на підготовлених на підставі даних доказової медицини КР і повинні досягати критеріїв якості надання медичної допомоги, відображених у МС на національному рівні. Протоколи деталізовані і є своєрідною інструкцією надання медичної допомоги, яка відповідає на запитання: хто, коли, де, на якому обладнанні, за якою схемою і т.п. надає допомогу певній категорії пацієнтів. Протоколи безпосередньо пов’язані із організаційною структурою медичного закладу, станом матеріально-технічного забезпечення і фінансовими можливостями закладів охорони здоров’я регіону і відповідають потребам МС.
Обсяг медичної допомоги, що зазначений в ЛКП, не може бути нижчим за рівень, що гарантує надання всіх необхідних видів допомоги пацієнту за умови досягнення тих критеріїв якості, що вказані в МС.
Протоколи відрізняються один від одного залежно від регіону, де надається допомога, і можливостей лікувально-діагностичних закладів, регіональних особливостей фінансування системи охорони здоров’я і соціального забезпечення, кадрового потенціалу та інших можливостей медичної та соціальної служб.
За наявності можливостей ЛКП можуть забезпечувати медичну допомогу і ширше, ніж визначено «обов’язковими критеріями» МС за рахунок виконання «бажаних критеріїв». Такий механізм використання МС за допомогою ЛКП дає можливість стимулювати більш високе підняття планки і для національного рівня, за рахунок поступового переходу «бажаних критеріїв» у градацію «обов’яз-
кових», і так до досягнення рівня належної медичної практики, яка існує на цей момент.
Локальні протоколи відрізняються в одному — в організації надання медичної допомоги пацієнтам з певною патологією, проте вони об’єднані забезпеченням певного рівня якості ведення пацієнта незалежно від місця отримання допомоги, що і вимагає МС.
На основі розроблених МС ЦКЯ і РНМС розробляє ІЯ виконання МС відповідно до Посібника. ІЯ повинні розробляти відповідно до критеріїв якості, що представлені у МС, за чіткою методологією, що спирається на результати високоякісних міжнародних досліджень. Для початкового періоду зі створення національної бази ІЯ доцільним є адаптація до української системи охорони здоров’я вже існуючих міжнародних ІЯ роботи спеціалістів і виконання МС. Документи щодо ІЯ розробляють окремі робочі групи і затверджують на національному рівні.
Аудит і процес впровадження МС і ЛКП є оцінкою якості роботи лікаря (медичного персоналу) або лікувально-профілактичних закладів. На основі аудиту можна скласти прогноз потреби матеріальних, фінансових ресурсів і ефективності їх впровадження на державному, регіональному рівнях і в лікувально-профілактичних закладах.
Перегляд (оновлення) МС здійснюється в терміни, що рекомендуються Посібником.
Діяльність системи стандартизації регламентується нормативно-правовою базою галузевого і регіонального рівнів і супроводжується певним документообігом.
3.2. Правові аспекти стандартизації медичної допомоги
3.2.1. Правовий статус КР, МС і ЛКП
Враховуючи правові аспекти МС, слід зазначити, що в міжнародній практиці КР розглядаються як рекомендаційний документ, що слугує інформаційною підтримкою для лікаря і пацієнта стосовно належної медичної практики, ефективність якої науково доведена.
МС демонструє критерії якості (обов’язкові і бажані), яких необхідно досягти в медичній діяльності. МС є обов’язковим до виконання на національному рівні.
ЛКП – нормативний документ, що розробляється і затверджується на регіональному рівні (або локальному рівні в конкретному лікувально-профілактичному закладі) і має слугувати для досягнення всіх обов’язкових критеріїв, що визначені у МС на національному рівні.
ЛКП може включати і більший спектр медичних послуг, якщо регіони мають відповідне фінансування, проте ці послуги відображають досягнення бажаних критеріїв (зазначених у національному МС).
3.2.2. Удосконалення нормативно-правового поля системи охорони здоров’я у сфері медичної стандартизації
Обгрунтування правових аспектів застосування КР, МС, ЛКП потребує:
o аналізу міжнародного і національного законодавства;
o прийняття змін і/або скасування законодавчих актів і контрактних домовленостей;
o аналізу і удосконалення професійних медичних документів з урахуванням розуміння юридичної і судової системи.
Аналіз міжнародного і національного законодавства
Виходячи з необхідності реалізувати право кожної людини на здоров’я, слід визначити, що ресурси національної системи охорони здоров’я повинні розподілятися з урахуванням раціональних критеріїв, в тому числі з урахуванням дотримання основних прав людини і пацієнта. Раціональні критерії свідчать про клінічну ефективність, якої можна досягти в незалежному науковому прозорому лікувально-діагностичному процесі з урахуванням вимог доказової медицини.
Аналізуючи приклади з міжнародного законодавства, зокрема підхід ЄС, необхідно звернути увагу на наявність в країнах ЄС відповідних законів. Це законодавчі акти, що визначають загальні положення і статус МС, беручи до уваги права споживачів, а також деякі специфічні положення, що стосуються медичних настанов, наприклад Рекомендації Ради Європи (Сouncil of Europe).
Для забезпечення прогресивного розвитку законодавства України необхідно, по-перше, визначити, яких принципів і положень існуючого законодавства потрібно дотримуватись у повному обсязі, не піддаючи їх змінам, і як повинна адаптуватись до них система МС; по-друге, простежити за змінами законодавства розвинутих країн світу, разом з тим здійснювати інтеграцію в українські закони свого досвіду розробки МС.
Розглядаючи законодавство України у сфері охорони здоров’я, необхідно визначити прийняття змін і/або скасування законодавчих актів і контрактних домовленостей.
При прийнятті і затвердженні пріоритету нових принципів створення/адаптації КР, МС, ЛКП, що запропоновані проектом, і виникненні конфлікту з існуючими законодавчими актами і контрактними домовленостями відповідні протиріччя у законодавчих актах і контрактних домовленостях мають бути суттєво опрацьовані.
Потенційно можуть виникнути протиріччя між існуючими МС, які прийняті як нормативні документи, і правовими документами, що визначають відповідальність у сфері забезпечення якості медичної допомоги.
У цьому контексті в Закон «Основи законодавства України про охорону здоров’я», «Про державні соціальні стандарти та державні соціальні гарантії» та ін. мають бути внесені зміни.
Деякі особливості застосування КР, МС, ЛКП можуть бути визначені підзаконними актами, такими як постанови Кабінету Міністрів, накази МОЗ України, документи професійних організацій, медичних закладів тощо.
Функції і відповідальність, права і обов’язки різних юридичних і фізичних осіб, що діють в сфері управління якості медичної допомоги, мають бути визначені з урахуванням нової системи медичної стандартизації.
Аналіз і удосконалення професійних медичних документів з урахуванням розуміння юридичної і судової системи
Професійні документи з питань МС, які не мають юридичного статусу, можуть отримати опосередковану юридичну силу залежно від розуміння і застосування в юридичній практиці критеріїв якості медичної допомоги.
Такі документи мають бути проаналізовані і складені залежно від передбачуваної для них юридичної сили з виключенням можливості неоднозначного тлумачення. Термінологія, що використовується, має відображати характерні юридичні особливості нової системи стандартизації медичної допомоги
3.3. Розробка і затвердження системи ціноутворення медичної допомоги
Економічний аспект системи медичної стандартизації є дуже важливим у зв’язку з недостатніми ресурсами в системі охорони здоров’я. Обмежене фінансування визначає той максимум із кількісних і якісних показників діагностики, лікування, яке може бути представлене системою охорони здоров’я.
Цей аспект важливо враховувати при розробці МС. Ні одна країна в світі не в змозі забезпечити необмежений обсяг надання медичних послуг.
У провідних світових центрах з розробки КР як обов’язковий етап застосовується розрахунок вартості запропонованого лікування і оцінка співвідношення вартість/ефективність. Оскільки медичні стандарти впливають на характер медичних послуг, що надаються, докази з визначення вартості повинні бути взяті до уваги будь-якою обгрунтованою методологією.
Деякою мірою можна стверджувати, що економічний аспект є ключовим елементом у визначенні «систематичного» аспекту системи медичної стандартизації. Обмежені ресурси зобов’язують обирати такі послуги медичної допомоги, які забезпечують належне медичне обслуговування за наявний обсяг можливих витрат на охорону здоров’я.
Цей принцип є дуже важливим, коли країна вирішує чітко визначити базовий пакет медичних послуг, але він є основоположним в системі охорони здоров’я і поза цим рішенням.
Розрахунки вартості ЛКП виконують регіональні управління охорони здоров’я, а також безпосередньо лікувально-профілактичні заклади.
Досягнення поставленої цілі означає, що всі медичні процедури повинні бути оцінені з точки зору вартості (використаних ресурсів) і клінічної ефективності. Індикатор, що підсумовує обидва ці фактори, зветься ефективністю визначення вартості, і через деякий час він має стати золотим стандартом для обгрунтування прийняття рішень у сфері надання медичних послуг.
Не можна не погодитися з тим фактом, що визначення клінічної ефективності зобов’язує Україну просуватись у напрямку розвитку доказово обгрунтованої медицини. В той же час для підсилення можливості аналізувати ефективність визначення вартості необхідні подальші можливості у сфері визначення вартості послуг. Українська система охорони здоров’я має великий досвід проведення розрахунків, що адекватні для необхідного рівня прийняття рішень.
Систему ціноутворення на медичну допомогу в Україні необхідно розглядати як важливу складову економічного аналізу в охороні здоров’я, що грунтується на загальноприйнятих клініко-економічних підходах. Сьогодні існує дефіцит економістів у сфері охорони здоров’я, які б добре зналися на економічному аналізі і вміли застосовувати його для формування політики охорони здоров’я, тобто для розуміння наслідків економічних рішень на національному рівні.
Цей розділ роботи потребує спеціального штату працівників, навчальних програм і відповідних ресурсів. Разом з тим його необхідно виконувати для забезпечення впевненості в тому, що витрати на систему охорони здоров’я України йдуть на користь здоров’я громадян.
3.4. Роль інформаційної стратегії в процесі інформування громадськості щодо МС
Ефективне впровадження нових МС і ЛКП неможливе без поширення інформації про ці документи. Особливо там, де потрібні зміни в усталеній/традиційній організації надання медичної допомоги, або там, де це може суперечити звичайним очікуванням пацієнта. Як було заплановано в стратегії, попереднє навчання про основи нових МС є необхідним і важливим.
Департамент МОЗ України по зв’язках із громадськістю та відповідні відділи в обласних управліннях охорони здоров’я мають розвивати і поширювати нові підходи до зміни системи охорони здоров’я шляхом проведення брифінгів для локальних спеціалістів і залучення засобів масової інформації протягом всього періоду впровадження МС.
Спеціалісти і пацієнти повинні відчувати, що мають доступ до надійних/достовірних джерел інформації і що нові МС слугують цілі підвищення якості надання медичної допомоги в країні.
Більш детальна інформація про інформаційну стратегію МС доступна в документі проекту «Інформування громадськості щодо впровадження і розвитку системи медичних стандартів в Україні».
3.5. Фінансове забезпечення НСП розвитку системи МС в Україні
Фінансування планується забезпечувати за рахунок коштів державного бюджету МОЗ України, місцевих бюджетів. Слід зауважити, що в період створення нових принципів діяльності системи медичної стандартизації (в перехідний період) витрати на систему можуть бути значно вищими. В подальшому ці витрати будуть компенсовані отриманою вигодою для суспільства (економічною, медико-соціальною) від впровадження ефективної системи.
Крім того, не виключені й інші джерела фінансування на розробку КР/МС: гранти міжнародних організацій, благодійних коштів тощо.
В. РИЗИКИ
Всі реформи в системі охорони здоров’я мають передбачати, що деякі заплановані зміни чи пропозиції до змін не будуть виконані зазвичай через труднощі реорганізації чи фінансування, але частіше через консервативне небажання людей сприймати зміни, що стосуються їх звичної роботи. Специфічна ситуація може мати такі чинники:
• відсутність затвердження/схвалення МОЗ України основоположних документів зі створення КР/МС на нових методичних принципах;
• відсутність фінансування;
• відсутність законодавчо-нормативної бази для ефективної діяльності системи МС;
• бізнес-план Українського інституту громадського здоров’я може бути не прийнятим;
• неготовність фахівців і обласних управлінь охорони здоров’я змінити стратегію розвитку системи МС в Україні та прийняти нові підходи до розробки КР/МС;
• неготовність навчальних закладів внести зміни до навчальної програми стосовно викладання основ доказової медицини в до- та післядипломній підготовці лікарів;
• низька доступність і ефективність тренінгових програм для лікарів-практиків, організаторів охорони здоров’я та ін.;
• неможливість в досягненні консенсусу;
• відсутність достовірної інформації;
• можливі конфлікти інтересів.
Г. ПЕРЕЛІК ДЖЕРЕЛ
- 1. Росс Г., Новічкова О. (заг. ред.) (2006) Посібник для розробників клінічних рекомендацій/медичних стандартів. NICARE. К., 2006.
- 2. Офіційний сайт проекту ТАСІS «Підтримка розвитку системи медичних стандартів в Україні» http://www.medstandards.com.
- 3. National Institute for Clinical Excellence (2002) Principles for best practice in clinical audit. Radcliffe Medical Press, Abingdon, UK, 208 p. (http://www.nelh.nhs.uk/BestPracticeClinicalAudit.pdf).
- 4. Baker R., Fraser R.C. (1995) Development of review criteria: linking guidelines and assessment of quality. BMJ, 311(7001): 370–373.
- 5. Field M.J., Lohr K.N.; Institute of Medicine (U.S.). Committee on Clinical Practice Guidelines (1992) Guidelines for clinical practice: from development to use. National Academy Press, Washington, D.C.
- 6. Российско-американская межправительственная комиссия по экономическому и технологическому сотрудничеству (1999) Качество медицинской помощи. Глоссарий. Медсоцэкономинформ, Москва, 60 с. (http://www.healthquality.ru/library/glossruss.pdf).
- 7. Hoxie L.O. (1996) Outcomes measurement and clinical pathways. Journal of Prosthetics & Orthotics, 8(3): 93–95 (http://www.oandp.org/jpo/library/1996_03_093.asp).
- 8. National Health Service/NHS. Lincolnshire Care Pathway Partnership: http://www.lcpp.nhs.uk/.
- 9. Schriefer J.A., Botter M.L. (2001) Clinical pathways and guidelines for care management. Outcomes Manag. Nurs. Pract., 5(3): 95–98.
- 10. Campbell H., Hotchkiss R., Bradshaw N., Porteous M. (1998) Integrated care pathways. BMJ, 316(7125): 133–137 (http://www.bmj.com/cgi/content/full/316/7125/133).
- 11. Open Clinical: knowledge management for medical care. Clinical Pathways: http://www.openclinical.org/clinicalpathways.html.
- 12. NKP Belgian Dutch CP Network. Clinical pathway definition: http://www.nkp.be/00000095de0808c10/000000960d0f05910/index.html.
План дій з реалізації Національної стратегії розвитку системи МС в Україні
Адреса для листування:
Степаненко Алла Василівна
01033, Київ, вул. Саксаганського, 75
Інститут медицини праці АМН України
План дій з реалізації Національної стратегії розвитку системи МС в Україні
(Б. Головні напрямки удосконалення системи стандартизації медичної допомоги в Україні)
| Назва | Дії | Виконавець | Термін | Пріоритет | Можливі перешкоди |
|---|---|---|---|---|---|
| Назва | Дії | Виконавець | Терміни | Пріоритет | Можливі перешкоди |
| 1. Організація і підтримка створення структури для розвитку МС | 1.1. Функціонально-структурна схема системи медичної стандартизації:• наступна організація на базі Українського інституту громадського здоров’я МОЗ України самостійного Державного центру стандартизації медичної допомоги • співробітництво ЦКЯ і РНМС з професійними медичними асоціаціями України та міжнародними організаціями з розробки КР і МС |
МОЗ України; Український інститут громадського здоров’я | 2006–2007 | 1 | Бізнес-план Українського інституту громадського здоров’я МОЗ може бути не прийнятим |
| 1.2. Забезпечення технології розробки КР, МС ЦКЯ і РНМС | ЦКЯ і РНМС; МОЗ України | 2006–2007 | 1 | Відсутність фінансування | |
| 2. Заходи реалізації і підтримки. Створення можливостей | 2.1. Заходи, що підтримують процес | МОЗ України спільно з Українським інститутом громадського здоров’я | 2006–2007 | 1 | Недоступність тренінгових програм |
| 2.2. Удосконалення законодавчо-нормативних основ стандартизації медичної допомоги | ЦКЯ і РНМС при МОЗ України/НМАПО | 2007–2009 | 2 | ||
| 2.3. Програмно-інформаційна підтримка медичних стандартів | 2007–2008 | 2 | |||
| Розробка і затвердження ідеологій побудови єдиного інформаційного простору з використання, аудиту і моніторингу МС• Створення єдиних вимог до розробників медичних інформаційних систем і програмного забезпечення• Розробка єдиних класифікаторів медичної інформації, затвердження регламенту їх оновлення• Організація електронного обміну між учасниками надання медичної допомоги з метою її оптимізації • Зміна обліково-звітної документації | НМАПО | 2008–2010 | 3 | ||
| 2.4. Підготовка кадрів в системі охорони здоров’я України з проблеми МС |
Тренінговий центр при Українському інституті громадського здоров’я | 2006–2008 | 1 | ||
| • Впровадження в освітній процес основ доказової медицини• Організація в вузах кафедр з викладання основ доказової медицини• Підготовка циклу освітніх програм для медиків і населення через ЗМІ | Медичні навчальні заклади; Український інститут громадського здоров’я МОЗ | 2008–2012 | 2 | Неготовність навчальних закладів внести зміни до навчальної програми | |
| 2.5. Громадські професійні організації та їх роль у процесі медичної стандартизації• Вступ до провідних міжнародних організацій, партнерські стосунки:- NICE- SIGN та ін. | ЦКЯ і РНМС при Українському інституті громадського здоров’я МОЗ; професійні медичні асоціації України; ЦКЯ і РНМС | 3 | Відсутність критеріїв щодо зв’язку | ||
| 3. Організація і управління процесом впровадження МС | 3.1. Система впровадження стандартів надання медичної допомоги3.1.1. Забезпечення технології розробки ЛКП в регіонах | Обласні управління ОЗ | 2007 | 1 | Відсутність нормативно-правового поля |
| Перегляд критеріїв (умов) акредитації ЛПЗ і системи ліцензування лікарів | МОЗ України | 2008–2010 | 3 | Неготовність обласних управлінь охорони здоров’я до змін | |
| Адаптація/розробка ІЯ на національному рівні | ЦКЯ і РНМС | 2007–2008 | 2 | Немає консенсусу.Відсутність фінансування на розробку | |
| Розробка єдиних класифікаторів медичної інформації | НМАПО | 2008–2010 | 2 – 3 | ||
| Розробка освітніх програм для населення щодо якісної медичної допомоги | Український інститут громадського здоров’я МОЗ; ЦКЯ і РНМС;МОЗ України |
2007–2010 | 3 | Відсутність фінансування на розробку | |
| Розробка глосарію термінів, релевантних до процесу стандартизації | МОЗ України | 2007–2008 | 2 | ||
| Розробка нормативно-правових актів, необхідних для функціонування системи медичної стандартизації | 2007–2009 | 1 | |||
| Створення єдиного реєстру — класифікатора простих, складних і комбінованих медичних послуг | МОЗ України | 2007–2008 | 2 | ||
| Створення і щорічна підтримка Національного формуляра лікарських засобів | МОЗ України | 2008–2009 | 3 | Можливий конфлікт інтересів | |
| Створення єдиного реєстру лікарських спеціальностей, пов’язаного з базою даних всіх зареєстрованих фахівців, що працюють в системі охорони здоров’я | МОЗ України | 2007–2008 | 3 | ||
| Створення проекту документа, що визначає взаємодію ЦКЯ і РНМС з професійними медичними асоціаціями | МОЗ України; Український інститут громадського здоров’я | 2007–2008 | 2 | ||
| Розробка системи проведення економічного аналізу впровадження МС, ЛКП | МОЗ України; Український інститут громадського здоров’я; ЦКЯ і РНМС | 2008–2009 | 2 | Недостовірна інформація | |
| 3.2. Правові аспекти стандартизації медичної допомоги3.2.1. Правовий статус КР, МС, ЛКП3.2.2. Удосконалення нормативно-правового поля системи охорони здоров’я у сфері медичної стандартизації3.3. Розробка і затвердження системи ціноутворення медичної допомоги3.4. Роль інформаційної стратегії в процесі інформування громадськості щодо МС 3.5. Фінансове забезпечення НСП розвитку системи МС в Україні |





