Согласно Закону, наконец-то будет определен перечень и объем медицинских услуг и лекарственных средств, оплата которых гарантируется за счет средств Государственного бюджета Украины. Разве одно только «установление единых тарифов оплаты предоставления медицинских услуг, лекарственных средств и медицинских изделий, размеры реимбурсации лекарственных средств, предоставляемых пациентам по программе медицинских гарантий» не есть серьезный вызов, проверка на прочность всей системы? У нас есть шанс увидеть, какие именно медицинские и диагностические услуги могут быть предоставлены за государственный счет, а пациент освободится хотя бы от бесконечных мелких трат на разнообразные расходные материалы.
Другое дело, что выделяемых сегодня государством на нужды здравоохранения средств (2,6% ВВП, тогда как в среднем по Организации экономического сотрудничества и развития (Organisation for Economic Co-operation and Development (OECD) — 6,5%) катастрофически мало для гарантий чего бы то ни было. Несомненно бо`льшая государственной (на 6%, согласно финансовому обоснованию Закона, сентябрь 2006 г.), часть финансирования исходит непосредственно от частных лиц и по большей части теряется в широких карманах медицинских работников. Поэтому с таким постоянством на повестке дня Верховной Рады Украины возникают все новые и новые законопроекты о введении государственного общеобязательного медицинского страхования. Потому-то и в первой (авторской) версии принятого Закона это понятие присутствовало, а в «промежуточной» (от 06.06.2017) был введен термин «сооплата», и в соответствующее финансовое обоснование помещены вышеуказанные расчеты об увеличивающихся ежегодно взносах.
В конечной, одобренной Президентом, версии, только в качестве заключительного осталось положение «проработать вопрос о введении общеобязательного государственного медицинского страхования», а также введен термин «медицинская субсидия — безналичная помощь, предоставляемая за счет государственного или местных бюджетов для оплаты необходимых пациенту медицинских услуг и лекарственных средств». Острота и трудноразрешимость вопроса изыскания необходимого финансирования подчеркивается положением Закона об определении объема средств, направляемых на реализацию программы медицинских гарантий, в размере не менее 5% ВВП (ст. 4).
Есть мнение о бесполезности данного Закона, не способного привести к каким-либо качественным изменениям в отечественном здравоохранении (Пашков В.М., 2018). Автор настаивает на необходимости внедрения ключевых новелл Концепции реформы финансирования системы здравоохранения, утвержденной распоряжением Кабинета Министров Украины от 30.11.2016 г. № 1013-р, относительно государственного солидарного медицинского страхования и системы сооплат за предоставленные медицинские услуги и/или лекарственные средства. Действительно, такой системой нередко пользуются в надежде «вывести из тени» неформальные платежи. Однако опыт, в частности Болгарии, свидетельствует о том, что официальная плата скорее дополняет, чем заменяет собой неформальные платежи, причинами которых считают слабую управляемость, неудовлетворительное качество и несоответствие ожиданиям, предъявляемым к системе здравоохранения (Tambor M. et al., 2013). Поэтому основной задачей реформ должно стать повышение прозрачности, а также ясности в отношении прав и механизмов возмещения стоимости медицинских услуг (Atanasova Е., 2014).
Согласно результатам регрессионного анализа, распространенность неформальных платежей в странах с переходной экономикой находится в тесной связи (p<0,001) c рядом показателей качества здравоохранения (длинные листы ожидания, нехватка лекарств, персонала и недоверие к лечению) (Habibov N., Cheung A., 2017). Но если в других сферах неудовлетворенность клиентов выражается двояко: выход или протест (теория «Выход, протест, лояльность» Альберта Хиршмана) (Hirshman A.O., 1972), то в ситуации со здравоохранением то и другое затруднено по понятным причинам. Для объяснения феномена неформальных платежей в здравоохранении предложена теория «INXIT», смысл которой лучше всего передать словами «УХОД ОТ БЕЗЫСХОДНОСТИ». Как считает А. Хиршман, неудовлетворенный клиент либо покидает организацию (прекращает пользоваться ее продуктами и услугами), либо протестует, пытаясь непосредственно «изменить деятельность, цели и результаты организации». Поведенческая реакция в виде неформальных платежей, по теории «INXIT», имеет черты как выхода, так и протеста. Так, неудовлетворенный пациент продолжает получать медицинские услуги, выражая свой протест неформально, предлагая деньги или используя связи, чтобы изменить существующую практику. В то же время он как бы выходит из не устраивающих его отношений, поскольку добивается (но только лично для себя) изменения условий. Таким образом, неформальные платежи — это концептуальный выход из системы без покидания ее пределов или, выражаясь авторским неологизмом, — «INXIT» (Gaal Р., McКee M., 2004). Закономерным продолжением такой реакции является окончательное порывание с системой и переход к частным провайдерам. Так, согласно вышеуказанному исследованию болгарских авторов, больше половины респондентов выразили заинтересованность в услугах частного сектора из-за нежелания совершать неформальные платежи в государственном (Atanasova Е., 2014).
Возвращаясь к нашим реалиям, мы видим действительно замкнутый круг противоречий: нельзя реорганизовать систему без дополнительной финансовой поддержки, а источником финансирования не может быть ни страдающий под налоговым бременем работодатель, ни справедливо неудовлетворенный и несущий значительные издержки пациент (население). Потому-то государственная фискальная политика уже вступает в противоречие с законом «О государственных финансовых гарантиях…», требующим направлять на реализацию программы медицинских гарантий не менее 5% ВВП. В текущем году при распределении бюджета страны на здравоохранение едва наскребли чуть больше половины установленного количества — 2,6%. Поэтому перед организаторами здравоохранения сейчас стоит непростая, но жизненно важная задача — оптимизировать использование имеющихся ресурсов. То, что основными источниками средств при этом продолжают оставаться государственный и местный бюджеты, находится вполне в русле общемировой практики (см. ниже).
Надо понимать, что принципиально у нас есть две возможности. Либо мы продолжаем скатываться в ситуацию «мозаичного» охвата медицинскими услугами, подобно США, вслед за Грузией; либо найдем резервы для повышения справедливости в распределении имеющихся ресурсов. Пока тонкая, если не сказать ветхая, ткань нашего здравоохранения все больше рвется по следующим направлениям:
- уровень дохода (в таких странах, как наша, более состоятельные люди имеют доступ к более специализированным, лучше оснащенным и квалифицированным медицинским мощностям и кадрам, тогда как менее обеспеченные зачастую довольствуются рекомендациями малоквалифицированных специалистов (медсестер, фармацевтов)) (Habibova N., Cheung A., 2017);
- занятость в определенных сферах (ведомственные лечебные учреждения и, особенно, доступ к частному медицинскому страхованию за счет работодателя);
- возраст (большинство частных страховых компаний предусматривают повышенный тариф для лиц в возрасте старше 60 лет и не страхуют лиц старше 65 лет);
- состояние здоровья (ограничения в страховом покрытии для людей с хроническими заболеваниями и специальные программы индивидуального страхования для пациентов определенного профиля).
Если мы еще введем сооплату за медицинские услуги, то возможность ее осуществлять поделит пациентов на сегменты, наподобие «Obamacare»: Platinum, Gold, Silver, Bronze… А каково будет положение получивших услугу, но не оплативших ее? В США причина № 1 личных банкротств (финансовой несостоятельности) — невозможность платить по счетам за услуги здравоохранения (Backman М., 2017).
На другом полюсе — в странах победившего социалистического капитализма с человеческим лицом, тоже полно проблем, поскольку население стареет, а медицинская наука и практика (особенно из США) предлагают все новые и более дорогие способы лечения и диагностики. Почему американцы потешаются над характерным «пристальным» взглядом британцев и над их кривыми зубами? Потому что страховое покрытие для представителей среднего класса в Америке в основном включает расходы на лазерную коррекцию зрения и ортодонтические технологии, а в Великобритании — нет. Но США тратит на здравоохранение баснословные 17,2% ВВП, тогда как Великобритания — 9,7% (доля государства в этих расходах — 27 и 80% соответственно) (OECD, 2017). При этом популяционные показатели здоровья в США серьезно отстают от европейских, что отмечено уже много раз.
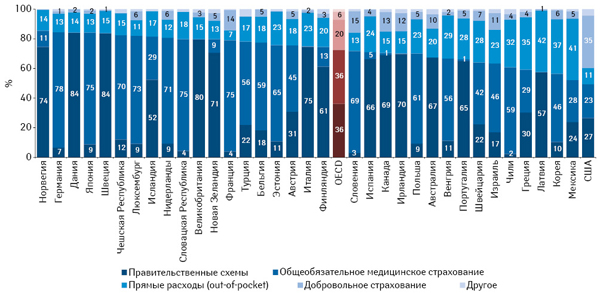
«Конечная цель систем здравоохранения в глобальном масштабе — обеспечение финансирования в соответствии с возможностью платить, а доступа — по необходимости», — отмечают ирландские эксперты (Turner B. (Ed.), 2013). Очень похоже на основной принцип коммунизма: «От каждого — по способностям, каждому — по потребностям». В распределении благ в области здравоохранения в Западной Европе, особенно в Скандинавии и Великобритании, действительно в значительной степени добиваются социальной справедливости. При этом приток большинства финансовых средств осуществляется посредством правительственных схем, когда гражданство страны автоматически наделяет доступом к услугам здравоохранения, а также благодаря общеобязательному государственному медицинскому страхованию (рис. 1). Первый тип превалирует в Дании, Швеции и Великобритании, где при помощи государственных схем финансируют свыше 80% затрат на здравоохранение (OECD, 2017). Второй — в Германии, Японии, Франции и Словацкой Республике, где свыше 75% средств на нужды здравоохранения поступает благодаря общеобязательному медицинскому страхованию. При этом источником средств для правительственных схем являются общие налоги (на прибыль, корпоративные и др.), собираемые преимущественно на государственном (Великобритания) или местном (Швеция) уровнях, а также косвенные налоги (НДС, акцизы). В то же время системы страхования обычно функционируют за счет взносов, осуществляемых работодателями и наемными рабочими.
Украина из Государственного бюджета на нужды здравоохранения выделяет средств меньше (8,8%), чем любая из стран OECD. В этом она походит на Латвию и Грецию с показателями 2015 г., равными 8,9%. В то же время в среднем по OECD на здравоохранение тратят 15% государственных средств. В Японии, Швейцарии, Новой Зеландии, США и Германии этот показатель превышает 20% (OECD, 2017).
Украина, а также другие страны Европы (Великобритания, Швеция, Италия и др.) и других частей света (например Бразилия, Малайзия) для покрытия затрат здравоохранения используют преимущественно государственное медицинское обеспечение. Общий объем средств, которыми располагает система в таких случаях, зависит от политической ситуации, будучи ежегодно устанавливаемым на новом уровне; в этом его сила и слабость одновременно. Имеющийся финансовый ресурс обычно перераспределяют на местные нужды с учетом поправочных коэффициентов, учитывая демографические (пол, ожидаемая продолжительность жизни), социоэкономические (количество и величина домохозяйств), географические (плотность населения), медицинские (потребность в лекарственных средствах) факторы. С недавних пор, в Швеции например, стали учитывать и экономический вклад в общее хозяйство отдельных регионов (Marco M., 2010). Основанные на налогах схемы нередко критикуют за недофинансирование, за то, что они отдают предпочтение заработной плате, а не собственно медицинской помощи; лечению, а не профилактике; учреждениям вторичного, а не первичного звена; населенным пунктам городского, а не сельского типа. В целом они предоставляют меньше условий для инноваций, конкуренции и клиенториентированных подходов, традиционно вызывают нарекания за большие листы ожидания, неновые инфраструктуру и технологии, недостаточно ответственный персонал (по сравнению со странами, имеющими аналогичное финансовое положение). При этом в целом по показателям качества и эффективности эти системы обычно не хуже других (Savedoff W. (Eds), 2004), но уступают по степени удовлетворенности пациентов (Euro Health Consumer Index-2009) (Björnberg A. et al., 2009). По этому признаку, да, «Бисмарк побеждает Бевериджа!» («Bismarck Beats Beveridge» — название главы из вышеуказанного отчета). Негативные черты систем с преобладанием государственных схем финансирования (Бевериджа) (Euro Health Consumer Index-2017) (Björnberg A., 2017):
- лояльность к системе часто вступает в противоречие с лояльностью к гражданам (управленцы больше всего ценят место своей работы);
- эффективность часто не отличают от простого сокращения расходов;
- принятие финансовых решений не отделено от прочих управленческих, как в системах Бисмарка.
Вообще, все эти способы финансирования (посредством общих налогов либо страховых взносов — на социальные нужды в целом или на здравоохранение в отдельности) позволяют мобилизовать значительные денежные средства. Исторически в разных странах сложились своеобразные «миксы» источников финансирования с разными вкладами систем страхования или вообще без них (табл. 1). Другое дело, что поддерживать высокий уровень социальных гарантий становится все более и более затруднительно. Ведь подход этот формировался, когда экономика была ориентирована на промышленное производство, а практически все мужское население было экономически активным, с четкими перспективами карьерного роста. Об этом, в частности, идет речь в книге «Долгое прощание с Бисмарком? Политика реформы благосостояния в континентальной Европе» (Palier B. (Ed.), 2010).
| Страна/доля (%) | Великобритания | Швеция | Испания | Германия | Франция | Польша | Словацкая Республика |
|---|---|---|---|---|---|---|---|
| Госбюджет (общие налоги) | 80 | 84 | 66 | 7 | 4,9 | 9 | 4 |
| Медицинское страхование | 20 | 0 | 5 | 78 | 68,2* | 61 | 75 |
| Частные средства (в том числе частное страхование) | 15(3) | 15(1) | 24(4) | 13(1) | 26,9 (7,5) | 23(5) | 18(0) |
| Взносы (в %) от дохода или зарплаты (работник/работодатель) | 12 (доход до 3750 фунтов в мес; то, что свыше этой суммы, — 2/13,8) | Все соцплатежи: 7/31,4 (25,46, если работник не достиг 26 лет) |
4,7/23,6 | 7,3/7,3 | 0,75 валового дохода + часть CSG**/13,1 | 7,75/1,25 | 14 |
Европейский финансовый «микс»
Здравоохранение, будучи по сути частью сферы услуг, серьезно отличается от прочих направлений тем, что спрос формируют в основном не конечные потребители. Так, граждане стремятся иметь хорошее здоровье, что в некоторых случаях влечет за собой потребность в услугах здравоохранения, наряду с другими благами. Потребность в соответствующих ресурсах формируется в условиях значительной неопределенности: потребители не знают, когда и в какой степени они будут нуждаться в услугах здравоохранения (исключение составляют, разве что, ситуации с имеющимся хроническим заболеванием).
Поэтому в большинстве случаев механизм финансирования здравоохранения предусматривает, помимо клиентов (пациентов) и провайдеров здравоохранения, еще и третьего участника — уполномоченного закупщика (одного или нескольких). Закупщик аккумулирует средства и риски и делит их на некую когорту, что, безусловно, выгоднее, чем иметь дело с индивидуальными рисками и их финансовым обеспечением (рис. 2). Поэтому выбор закупщика занимает центральное место в обеспечении функционирования системы здравоохранения. В системах с несколькими закупщиками имеется опасность предпочтительного отношения к лицам с низким риском, поэтому при распределении средств между ними стремятся уравновесить существующие риски.

Во многих системах здравоохранения правительство приобретает услуги здравоохранения, представляя интересы всей популяции или ее части. Финансирование при этом осуществляется за счет налогообложения (Великобритания, Швеция, Ирландия, Австралия). В системах, где медицинскую помощь приобретают и предоставляют за счет налогов, государство одновременно является инициатором и движущей силой для контроля средств. Граждане могут охотнее расставаться с частью финансов, если знают, что они пойдут на здравоохранение. Это так называемые «целевые» налоги (Hypothecated taxes) (Doetinchem O., 2010). Классический пример — национальные страховые взносы (National insurance contributions) в Великобритании.
Социальное страхование здоровья — популярная в континентальной Европе, в том числе Франции и Германии, схема. Финансирование осуществляют за счет взносов работников и работодателей, однако и государство обычно вносит часть средств (например в Финляндии — около 40%, а в Эстонии, Польше и Словении — менее 5%). Распоряжаются деньгами независимые, конкурирующие между собой, страховые фонды. В некоторых странах часть граждан имеет право отказаться от их услуг, например, состоятельные немцы могут в качестве альтернативы выбрать сотрудничество с частными фондами медстрахования. Здесь вообще стремятся к усилению конкуренции и большей свободе для пациента, который может выбирать страховой фонд, характер страхового покрытия, больницу, врачей. Все эти компоненты системы приучают к конкуренции за пациента. Одна интересная идеологема из уст бывшего «серого кардинала» Министерства здравоохранения Германии, процитировавшего своего учителя: «Единственный способ хорошо организовать и финансировать здравоохранение — менять систему каждый второй год, чтобы никто не ощущал самодовольства, никто не чувствовал себя в безопасности» (How Germany is reining in health care costs: An interview with Franz Knieps, 2010). Кстати, в этом же интервью прозвучало одобрительное слово в адрес восточно-германских поликлиник — за существенные преимущества в коммуникации, координации и кооперации.
Главный аргумент в пользу общеобязательного медицинского страхования — обеспечиваемый им эффект перераспределения финансовых средств от богатых к бедным, так что последние получают доступ к тем благам, которые при других условиях были бы им недоступны. Основным источником дохода фондов страхования являются добровольные или обязательные взносы, обычно в форме регулярных страховых премий как части страхового контракта. Особые условия должны быть предусмотрены для самозанятых граждан, а также для безработных, пенсионеров и инвалидов. За последних обычно платит государство. Недостатком систем социального страхования является расчет только на заработанный доход, без учета всех прочих (дивиденды, наследство, выигрыши и др.). Системы социального страхования расходуют больше средств, чем основанные на налогах, хотя неясно, происходит это по причине больших объемов или высоких цен на лечение (Turner B. (Ed.), 2013).
Экономическая защита и распределение финансовой нагрузки
«Самое мощное оружие в борьбе с неравенством и бедностью — политические меры, принимаемые правительствами по целому ряду проблем», — отмечает группа экспертов «Development Finance International (DFI) Group», которая совместно с международным объединением «Oxfam» ежегодно готовит рейтинг «Приверженность уменьшению неравенства» (Commitment to Reducing Inequality), основанный на анализе подходов к обеспечению социальных нужд, налогообложению и трудовому законодательству разных стран. Ожидаемо, что лидируют в нем Швеция, Бельгия, Дания, Норвегия, Германия (по европейским странам даны небольшие комментарии). В то время как Украине отведено место в самом конце списка: 142-е из 152 (табл. 2). У нашей страны особенно низкий рейтинг по шкале «прогрессивное налогообложение», но довольно высокий — по уровню государственных отчислений на социальные нужды. Налогообложение оценено таким образом, поскольку бо`льшая часть (67% в 2018 г.) налоговых поступлений в бюджет страны приходится на внутренние налоги на товары и услуги. НДС и акцизы не обеспечивают прогрессивность по самой своей сути, поскольку, приобретя, например мобильный телефон, одинаковую сумму в связи с этим заплатят как миллионер, так и его обслуживающий персонал, например водитель.
| Страна | Государственное социальное обеспечение | Налогообложение | Трудовое законодательство | Общий рейтинг |
|---|---|---|---|---|
| Швеция | 9 | 8 | 8 | 1 |
| Бельгия | 4 | 3 | 24 | 2 |
| Дания | 8 | 9 | 12 | 3 |
| Германия | 2 | 17 | 6 | 5 |
| Великобритания | 28 | 31 | 5 | 17 |
| ЮАР | 29 | 1 | 54 | 21 |
| США | 25 | 26 | 37 | 23 |
| Польша | 22 | 121 | 38 | 35 |
| Эстония | 26 | 127 | 43 | 38 |
| Латвия | 31 | 145 | 28 | 46 |
| Румыния | 57 | 132 | 31 | 50 |
| Армения | 47 | 92 | 80 | 58 |
| Грузия | 63 | 5 | 138 | 64 |
| Таджикистан | 81 | 111 | 41 | 65 |
| Казахстан | 90 | 39 | 98 | 77 |
| Литва | 49 | 141 | 49 | 83 |
| Россия | 58 | 66 | 132 | 85 |
| Киргизия | 55 | 117 | 111 | 89 |
| Бангладеш | 148 | 65 | 127 | 141 |
| Украина | 53 | 149 | 117 | 142 |
| Беларусь | 48 | 148 | 137 | 145 |
Учитывая широкую распространенность уклонения от налогов и одну из самых высоких в Европе общих налоговых ставок (норма налогового обложения), можно ли в нашей стране рассчитывать на поступление в бюджет дополнительных средств в виде еще одного социального налога? Наверное, нет, то есть солидарное участие работодателя и работника, как это принято в Европе, в финансировании фондов здравоохранения за счет целевых взносов нам пока точно не светит. Поэтому отечественные реформаторы, похоже, больше полагаются на возможное введение платы за услуги или соплатежей. Однако с учетом доли льготных групп населения такая мера все равно ударит по социальному фонду. А когда в Республике Словакия, например, вводили плату за посещение врача первичного звена, имели в виду сокращение количества визитов, что и было достигнуто (www.cesifo-group.de/DocDL/dicereport105-rm2.pdf). Вряд ли нам следует уменьшать и без того низкую обращаемость за первичной медицинской помощью.
Так сколько денежных средств должно быть в распоряжении системы, чтобы она могла оказывать положительное влияние на здоровье граждан, и как эффективно эти средства расходовать? Ввиду сложности и многоплановости ответа на этот вопрос предложим пока только несколько тезисов. Так, есть данные об экономическом эквиваленте тех или иных вмешательств применительно к такому показателю, как DALY (Disability-adjusted life year) — годы жизни, скорригированные на инвалидность. Следует коротко пояснить значение самого термина. Так, DALY является суммой двух взаимодополняющих компонентов: количества лет жизни, потерянных вследствие преждевременной смерти (years of life lost due to premature death — YLLs), и количества лет, прожитых с инвалидностью (years lived with disability — YLDs). При этом под «инвалидностью» понимают любое отклонение от оптимального состояния здоровья, выраженное в процентах (Plass D. et al., 2014).
Таким образом, DALY = YLLs + YLDs, представляет собой количество лет жизни, потерянных в связи с болезнью или преждевременной смертью.
На использовании этого индикатора построена работа Организации Объединенных Наций, Всемирного банка и ВОЗ по экономическому обоснованию здравоохранения в рамках целого ряда проектов, в том числе Целей развития тысячелетия (Millennium Development Goals) (Evans D.B. et al., 2005). Правда, цели тут специфические для большинства бедных стран — в основном инфекционные заболевания, но некоторые моменты актуальны и для нас (табл. 3).
| Примеры вмешательств, обеспечивающих возвращение 1 года DALY при затратах 100–999 дол. | Блокатор β-адренорецепторов + ингибитор ангиотензинпревращающего фермента при сердечной недостаточности (≈250 дол.)
Лечение при раке молочной железы (РМЖ) (≈400 дол.) Лечение при колоректальном раке (≈650 дол.) Психотерапия, поддерживающая при депрессии (≈750 дол.) Вторичная медикаментозная профилактика сердечно-сосудистых заболеваний (ССЗ) (≈850 дол.) Эпизодическая психотерапевтическая помощь при депрессии (≈950 дол.) |
| Примеры вмешательств, обеспечивающих возвращение 1 года DALY при затратах >1000 дол. | Вакцинация против вируса папилломы человека (≈1000 дол.)
Первичная профилактика ССЗ при риске >40% (≈2000 дол.) Специальное медикаментозное лечение при шизофрении (≈2000 дол.) Скрининг диабетической ретинопатии (телемедицина) (≈2500 дол.) Скрининг и лечение при РМЖ в MIC (≈2500 дол.) Первичная профилактика ССЗ с применением четырех лекарственных средств (≈3000 дол.) Скрининг и лечение при РМЖ в LIC (≈5000 дол.) Элиминация передачи ВИЧ от матери ребенку (≈7000 дол.) |
Ранжирование стоимости/эффективности вмешательств используют в планировании и финансировании национального здравоохранения. Ясно также, что уровни расходов на здравоохранение в расчете на душу населения в богатых и бедных странах отличаются в десятки раз. Так, в США на 1 жителя в год тратят в 2,5 раза больше, чем в среднем по OECD, а в Украине — в 76 раз меньше, чем в США, и в 31 раз меньше, чем в среднем по OECD (в долларах США по паритету покупательной способности) (OECD, 2017). В странах «золотого миллиарда» и расценки другие, и уровень решаемых проблем — тоже (табл. 4).
| Вмешательство | Стоимость 1 QALY (англ. фунтов) |
|---|---|
| Пейсмекер при атриовентрикулярной блокаде | 700 |
| Эндопротезирование тазобедренного сустава | 750 |
| Протезирование клапана при аортальном стенозе | 900 |
| Аортокоронарное шунтирование (АКШ) при ишемической болезни сердца (ИБС) различной тяжести (левостороннее поражение) | 1040–2280 |
| Трансплантация почки | 3000 |
| АКШ при ИБС средней тяжести (поражение двух сосудов) | 4000 |
| Трансплантация сердца | 5000 |
| АКШ при ИБС легкой степени тяжести (поражение трех сосудов) | 6300 |
| Гемодиализ на дому | 11 000 |
| АКШ при ИБС легкой степени тяжести (поражение двух сосудов) | 12 600 |
| Гемодиализ в больнице | 14 000 |
Многие регуляторные агентства, занимающиеся оценкой технологий здравоохранения (Health Technology Assessments — HTAs), взяли на вооружение анализ стоимости/эффективности медицинских вмешательств, позволяющий находить максимально выгодное применение имеющихся ресурсов. Так, Национальный институт здоровья и качества медицинской помощи Великобритании (National Institute for health and Clinical Excellence — NICE) обычно рекомендует возмещение стоимости лекарственных средств, чей инкрементальный коэффициент стоимость/эффективность (incremental cost-effectiveness ratios — ICER) не выходит за пределы 20–30 тыс. фунтов за приобретенный QALY. Этот подход был перенят NICE у Австралии, где предельной величиной является обычно 42–76 тыс. австралийских долларов, Новой Зеландии (около 20 тыс. новозеландских долларов) и Канады (20–100 тыс. канадских долларов) (Schlander M. et al., 2013).
Резонно ожидать, что в развивающихся странах для приобретения 1 QALY/DALY требуется меньше средств — как в силу более низкого уровня цен, так и характера патологии, преимущественно обусловливающей потерю лет здоровой жизни (инфекционные и сердечно-сосудистые заболевания, не охваченные современными методами лечения и профилактики). Действительно, применение для этой цели особых математических моделей, оценивающих влияние изменений официальных (из государственных и донорских источников) расходов на здравоохранение на смертность детей в возрасте до 5 лет и материнскую смертность (Bokhari F.A. et al., 2007), а также смертность мужчин и женщин в 127 и 148 странах соответственно (Moreno-Serra R., Smith P.C., 2015), позволило сделать некоторые заключения о стоимости приобретенных DALY в странах с низким и средним уровнями дохода. Так, оказалось, что в Украине, а также Молдове и Армении — одни из наиболее высоких денежных эквивалентов приобретенного DALY (среди стран с низким доходом). Восемь значений этого показателя для нашей страны, полученных разными методами, составили от 185 до 531 дол. США (в среднем — 368 дол.). Это и понятно, поскольку в других странах этой группы увеличить DALY можно такими недорогими и доступными методами, как, например, обеспечением населения качественной питьевой водой или презервативами. Желающие использовать другие математические модели при расчетах могут воспользоваться онлайн-инструментом с сайта Университета Йорка (Cost per DALY averted tool LMICs 2017).
Таким образом, опыт таких стран, как Великобритания, Швеция, Норвегия, Италия, свидетельствует, что система здравоохранения может неплохо справляться со своей миссией, будучи обеспечиваемой общими налоговыми сборами. Больше того, в таких случаях средства расходуют даже более экономно. А вот как распределить финансовые ресурсы между компонентами системы, каким вмешательствам отдавать предпочтения при планировании расходов — большой вопрос, адресованный национальным специалистам. Необходимы фармакоэкономические исследования и по стоимости DALY/QALY, и диагностически родственным группам. Об этом, в частности, пойдет речь в следующей публикации.
Продолжение следует…
Список использованной литературы
- Пашков В.М. (2018) Це солодке слово «реформа»: перспективи андеграунду охорони здоров’я. Еженедельник АПТЕКА, № 6(1127) от 12 февраля 2018 г.
- Atanasova E., Pavlova E., Moutafova E. et al. (2014) Informal payments for health services: the experience of Bulgaria after 10 years of formal co-payments. Eur. J. Public Health, 24(Issue 5): 733–739.
- Backman M. (2017) The Motley Fool. This is the No. 1 reason Americans file for bankruptcy. USA Today, May 5.
- Bending M.W. (2014) The application of the cost-effectiveness threshold in five countries. UCL Workshop, Department of Statistical Sciences — 15th December 2014 (http://www.statistica.it/gianluca/Stat-HE/UCL_workshop_Bending.pdf).
- Björnberg A., Garrofé B.C., Lindblad S. (2009) Euro Health Consumer Index. Health Consumer Powerhouse AB, Marseillan, 66 p.
- Björnberg A. (2018) Euro Health Consumer Index. Health Consumer Powerhouse Ltd., Marseillan, 100 p.
- Bokhari F.A., Gai Y., Gottret P. (2007) Government health expenditures and health outcomes. Health Econ., 16(3): 257–273.
- Briggs A., Gray A. (2000) Using cost effectiveness information. BMJ, 320(7229): 246.
- Commitment to Reducing Inequality Index (2017) Oxfam International (https://actions.oxfam.org/international/inequality-index/petition).
- Cost per DALY averted tool LMICs 2017 (2017) Estimating health opportunity costs for LMICs (https://www.york.ac.uk/che/research/teehta/health-opportunity-costs/estimating-health-opportunity-costs-for-lmics/#tab-4).
- Doetinchem O. (2010) Hypothecation of tax revenue for health. World Health Report. Background Paper, No 51. World Health Organization, Geneva, 32 p.
- Evans D.B., Edejer T.T.-T., Adam T., Lim S.S. (2005) For the WHO Choosing Interventions that are Cost Effective (CHOICE) Millennium Development Goals Team. Methods to assess the costs and health effects of interventions for improving health in developing countries. BMJ, 331(7525): 1137–1140.
- Gaal P., McKee M. (2004) Informal payment for health care and the theory of ‘INXIT’. Int. J. Health Plann. Manag., 19(2): 163–178.
- Habibova N., Cheung A. (2017) Revisiting informal payments in 29 transitional countries: The scale and socio-economic correlates. Social Science & Medicine, 178: 28–37.
- Health at a Glance 2017 (2017) OECD Indicators (10 Nov. 2017). OECD Publishing, Paris, 216 p.
- Hirschman A.O. (1972) Exit, Voice, and Loyalty. Responses to Decline in Firms, Organizations, and States. Harvard University Press. Cambridge, 176 p.
- Horton S., Gelband H., Jamison D. et al. (2017) Ranking 93 health interventions for low- and middle-income countries by cost-effectiveness. PLOS. Published: Aug. 10, 2017 (http://journals.plos.org/plosone/article?id=10.1371/journal.pone.0182951).
- How Germany is reining in health care costs: An interview with Franz Knieps (2010) McKinsey & Company (2010) (https://www.mckinsey.com/industries/healthcare-systems-and-services/our-insights/how-germany-is-reining-in-health-care-costs-an-interview-with-franz-knieps).
- Kelleher B. (2013) Health system funding in Ireland. Universal health insurance and the options. Fianna Fáil, Dublin, 213 p.
- Marco M. (2010) Italy and Sweden: a comparative analysis of financing and health services provision. University West Trollhättan Press, Trollhättan, 52 p.
- Moreno-Serra R., Smith P.C. (2015) Broader health coverage is good for the nation’s health: evidence from country level panel data. J. R. Stat. Soc. Ser. A Stat Soc., 178(1): 101–124.
- Palier B. (Еd.) (2010) A Long Goodbye to Bismarck? The Politics of Welfare Reforms in Continental Europe. Amsterdam University Press, Amsterdam, 455 p.
- Pazˇitny´ P., Zajac R., Marcincˇ A. (2005) Health-care reform in Slovakia. CESifo DICE. Munich, 9 p. (https://www.cesifo-group.de/DocDL/dicereport105-rm2.pdf).
- Plass D., Vos T., Hornberg C. et al. (2014) Trends in Disease Burden in Germany: Results, Implications and Limitations of the Global Burden of Disease Study. Deutsches Ärzteblatt Int., 111(38): 629–638.
- Savedoff W. (Eds) (2004) Tax-Based Financing for Health Systems: Options and Experiences. World Health Organization. Geneva, 19 p.
- Schlander M., Garattini S., Holm S. et al. (2013) Beyond Incremental Cost per Quality‐Adjusted Life Year (QALY) Ratios: The Need for Alternative Methods to Evaluate Medical Interventions for Ultra‐Rare Disorders. Institut für Innovation & Evaluation im Gesundheitswesen. Wiesbaden, 72 p.
- Tambor M., Pavlova M., Golinowska S. et al. (2013) The formal-informal patient payment mix in European countries. Governance, economics, culture or all of these? Health Policy, 113(3): 284–295 (doi: 10.1016/j.healthpol.2013.09.011).
Дарья Полякова